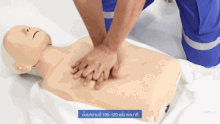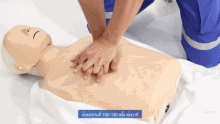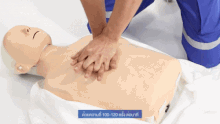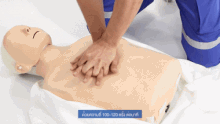
Resuscytacja krążeniowo-oddechowa
| Resuscytacja krążeniowo-oddechowa CPR wykonywana na | |
|---|---|

manekinie medycznym
| |
| Specjalność | Kardiologia |
| ICD-9 | 99,60 |
| Siatka | |
| Kod OPS-301 | 8-771 |
| MedlinePlus | |
Resuscytacja krążeniowo-oddechowa ( CPR ) jest procedurą ratunkową składającą się z uciśnięć klatki piersiowej często połączonych ze sztuczną wentylacją w celu ręcznego zachowania nienaruszonej funkcji mózgu do czasu podjęcia dalszych działań w celu przywrócenia spontanicznego krążenia krwi i oddychania u osoby z zatrzymaniem krążenia . Jest zalecany u osób, które nie reagują, nie oddychają lub oddychają nieprawidłowo, na przykład z oddechami agonalnymi .
RKO obejmuje uciśnięcia klatki piersiowej dorosłych na głębokość od 5 cm (2,0 cala) do 6 cm (2,4 cala) z częstością co najmniej 100 do 120 na minutę. Ratownik może również zapewnić sztuczną wentylację, wydychając powietrze do ust lub nosa ofiary ( resuscytacja usta-usta ) lub za pomocą urządzenia, które wtłacza powietrze do płuc osoby ( wentylacja mechaniczna ). Aktualne zalecenia kładą nacisk na wczesne i wysokiej jakości uciśnięcia klatki piersiowej zamiast sztucznej wentylacji; dla nieprzeszkolonych ratowników zaleca się uproszczoną metodę RKO obejmującą jedynie uciśnięcia klatki piersiowej. Jednak w przypadku dzieci American Heart Association z 2015 r. wskazują, że wykonywanie samych uciśnięć może w rzeczywistości skutkować gorszymi wynikami, ponieważ takie problemy u dzieci zwykle wynikają z problemów z oddychaniem, a nie z sercem, biorąc pod uwagę ich młody wiek. Stosunek uciśnięć klatki piersiowej do oddechów u dorosłych wynosi 30 do 2.
Jest mało prawdopodobne, aby sama resuscytacja serca wznowiła pracę serca. Jego głównym celem jest przywrócenie częściowego przepływu utlenowanej krwi do mózgu i serca . Celem jest opóźnienie śmierci tkanek i wydłużenie krótkiego czasu na pomyślną resuscytację bez trwałego uszkodzenia mózgu . Porażenie prądem serca pacjenta, zwane defibrylacją , jest zwykle potrzebne w celu przywrócenia żywego lub „perfuzyjnego” rytmu serca. Defibrylacja jest skuteczna tylko w przypadku niektórych rytmów serca, mianowicie migotania komór lub częstoskurczu komorowego bez tętna , a nie asystolii lub czynności elektrycznej bez tętna , które zwykle wymagają leczenia podstawowych schorzeń w celu przywrócenia funkcji serca. W razie potrzeby zaleca się wczesny wstrząs. RKO może skutecznie wywołać rytm serca, który może wymagać defibrylacji. powrotu spontanicznego krążenia (ROSC) lub uznania pacjenta za zmarłego.
Zastosowania medyczne
Resuscytacja krążeniowo-oddechowa jest wskazana dla każdej osoby niereagującej, która nie oddycha lub oddycha tylko z okazjonalnymi agonalnymi westchnieniami, ponieważ najprawdopodobniej doszło do zatrzymania akcji serca . Jeśli osoba nadal ma tętno , ale nie oddycha ( zatrzymanie oddechu ), sztuczne oddychanie może być bardziej odpowiednie, ale ze względu na trudności, jakie ludzie mają z dokładną oceną obecności lub braku tętna, wytyczne dotyczące resuscytacji krążeniowo-oddechowej zalecają, aby osoby nieprofesjonalne nie były poinstruowany, aby sprawdzić tętno, dając pracownikom służby zdrowia możliwość sprawdzenia tętna. U osób z zatrzymaniem krążenia w wyniku urazu resuscytacja krążeniowo-oddechowa jest uważana za daremną, ale nadal zalecaną. Pomocne może być skorygowanie podstawowej przyczyny, takiej jak odma prężna lub tamponada osierdzia .
Patofizjologia
CPR stosuje się u osób z zatrzymaniem krążenia w celu dotlenienia krwi i utrzymania pojemności minutowej serca , aby utrzymać przy życiu ważne narządy. Krążenie krwi i natlenienie są niezbędne do transportu tlenu do tkanek. Fizjologia resuscytacji krążeniowo-oddechowej obejmuje generowanie gradientu ciśnienia między tętniczym i żylnym łożyskiem naczyniowym; CPR osiąga to za pomocą wielu mechanizmów. Mózg może ulec uszkodzeniu po zatrzymaniu przepływu krwi na około cztery minuty i nieodwracalnym uszkodzeniu po około siedmiu minutach . Zwykle, jeśli przepływ krwi ustaje na jedną do dwóch godzin, komórki ciała obumierają . Dlatego ogólnie RKO jest skuteczna tylko wtedy, gdy zostanie przeprowadzona w ciągu siedmiu minut od zatrzymania przepływu krwi. Serce również szybko traci zdolność do utrzymania normalnego rytmu. Niskie temperatury ciała, jakie czasami obserwuje się u osób bliskich utonięcia, wydłużają czas, w którym mózg przeżywa. Po zatrzymaniu krążenia skuteczna resuscytacja krążeniowo-oddechowa umożliwia dotarcie do mózgu wystarczającej ilości tlenu, aby opóźnić śmierć pnia mózgu i pozwala sercu zachować zdolność reagowania na próby defibrylacji .
Metody

W 2010 roku American Heart Association i International Liaison Committee on Resuscitation zaktualizowały swoje wytyczne dotyczące resuscytacji krążeniowo-oddechowej. Podkreślono znaczenie wysokiej jakości RKO (wystarczająca częstość i głębokość bez nadmiernej wentylacji). Kolejność interwencji została zmieniona dla wszystkich grup wiekowych z wyjątkiem noworodków z dróg oddechowych, oddychanie, uciśnięcia klatki piersiowej (ABC) na uciśnięcia klatki piersiowej, drogi oddechowe, oddychanie (CAB). Wyjątkiem od tego zalecenia są osoby, u których podejrzewa się zatrzymanie oddychania (niedrożność dróg oddechowych, przedawkowanie leków itp.).
Najważniejszymi aspektami resuscytacji krążeniowo-oddechowej są: niewielka liczba przerw w uciśnięciach klatki piersiowej, wystarczająca prędkość i głębokość uciśnięć, całkowite rozluźnienie ucisku pomiędzy uciśnięciami oraz nieprowadzenie zbyt dużej wentylacji. Nie jest jasne, czy kilka minut RKO przed defibrylacją daje inne wyniki niż natychmiastowa defibrylacja.
Uciśnięcia z oddechami ratowniczymi
Normalna procedura CPR obejmuje uciśnięcia klatki piersiowej i wentylację. Uciśnięcia uciskają kość znajdującą się pośrodku klatki piersiowej ( mostek ), a oddechy wykonuje się ściskając nos poszkodowanego i wdmuchując powietrze usta-usta. Jeśli poszkodowanym jest niemowlę, ratownik wykonałby jednocześnie wentylacje zakrywające usta i nos dziecka. Wszystkim ofiarom w każdym wieku zaleca się ogólny stosunek uciśnięć do wentylacji 30:2 (30 rytmicznych uciśnięć przed każdymi 2 oddechami).
Jako wyjątek od normalnego stosunku uciśnięć klatki piersiowej do wentylacji wynoszącego 30:2, jeśli obecnych jest co najmniej dwóch przeszkolonych ratowników, a ofiarą jest dziecko, preferowany jest stosunek 15:2. A zgodnie z wytycznymi AHA 2015, stosunek u noworodków wynosi 30:2, jeśli obecny jest jeden ratownik i 15:2, jeśli obecnych jest dwóch ratowników. W zaawansowanych zabiegach udrażniania dróg oddechowych, takich jak rurka dotchawicza lub maska krtaniowa , sztuczna wentylacja powinna odbywać się bez przerw w uciśnięciach, z częstością 1 wdech co 6–8 sekund (8–10 wdechów na minutę).
U wszystkich ofiar prędkość uciśnięć wynosi co najmniej 100 uciśnięć na minutę. Zalecana głębokość uciśnięć u dorosłych i dzieci wynosi 5 cm (2 cale), a u niemowląt 4 cm (1,6 cala). U dorosłych ratownicy powinni wykonywać uciśnięcia klatki piersiowej dwiema rękami (jedna na drugiej), podczas gdy u dzieci wystarczy jedna ręka, aw przypadku niemowląt ratownik musi używać tylko dwóch palców.
Istnieją plastikowe osłony i maski oddechowe, których można używać podczas oddechów ratowniczych między ustami ratownika i ofiary, w celu uszczelnienia lepszej próżni i uniknięcia infekcji.
W niektórych przypadkach pacjent doświadczył jednego z zaburzeń rytmu serca (migotanie komór i częstoskurcz komorowy), które można skorygować za pomocą porażenia prądem defibrylatora . Dlatego ważne jest, aby ktoś poprosił o defibrylator i skorzystał z niego, co byłoby łatwe, ponieważ popularne modele defibrylatorów (AED) to automatyczne przenośne urządzenia, które prowadzą użytkownika za pomocą nagranych instrukcji głosowych przez cały proces i analizują ofiarę i zastosować odpowiednie wstrząsy, jeśli są potrzebne. Poza tym istnieją pisemne instrukcje defibrylatorów, które krok po kroku wyjaśniają, jak z nich korzystać.
Zalecana kolejność normalnej resuscytacji krążeniowo-oddechowej to „CAB”: najpierw „Klatka piersiowa” (uciśnięcia klatki piersiowej), następnie „Drogi oddechowe” (próba udrożnienia dróg oddechowych poprzez odchylenie głowy i uniesienie podbródka) i „Oddychanie” (ratowanie oddechy). W każdym razie od 2010 r. Rada Resuscytacji (Wielka Brytania) nadal zalecała polecenie „ABC”, jeśli ofiarą jest dziecko. Określenie obecności lub braku tętna może być trudne, dlatego kontrola tętna została usunięta w przypadku zwykłych dostawców i nie powinna być wykonywana przez więcej niż 10 sekund przez pracowników służby zdrowia.
Tylko kompresja
W przypadku osób dorosłych z zatrzymaniem krążenia resuscytacja krążeniowo-oddechowa polegająca wyłącznie na uciśnięciach klatki piersiowej (resuscytacja krążeniowo-mózgowa) polegająca na uciśnięciach klatki piersiowej bez sztucznej wentylacji jest zalecana jako metoda z wyboru dla nieprzeszkolonych ratowników lub osób, które nie są biegłe, ponieważ jest łatwiejsza do wykonania i zawiera instrukcje łatwiej oddać przez telefon. U dorosłych z pozaszpitalnym zatrzymaniem krążenia RKO z samym uciskaniem klatki piersiowej przez laików ma taki sam lub wyższy wskaźnik powodzenia niż standardowa RKO. Istnieje nadzieja, że stosowanie samego uciśnięcia klatki piersiowej zwiększy szanse prowadzenia RKO przez laików.
Resuscytacja krążeniowo-oddechowa polegająca wyłącznie na uciskaniu klatki piersiowej nie jest tak dobra w przypadku dzieci, u których istnieje większe prawdopodobieństwo zatrzymania krążenia z przyczyn oddechowych. W dwóch przeglądach stwierdzono, że resuscytacja krążeniowo-oddechowa polegająca wyłącznie na uciskaniu klatki piersiowej nie odniosła większego sukcesu niż brak resuscytacji krążeniowo-oddechowej. Oddechy ratownicze dla dzieci, a zwłaszcza niemowląt, powinny być stosunkowo delikatne. Stwierdzono, że stosunek uciśnięć do wdechów 30:2 lub 15:2 daje lepsze wyniki u dzieci. Zarówno dzieci, jak i dorośli powinni wykonywać sto uciśnięć klatki piersiowej na minutę. Inne wyjątki poza dziećmi to przypadki utonięć i przedawkowania narkotyków . W obu tych przypadkach zalecane są uciśnięcia i oddechy ratownicze, jeśli osoba postronna jest przeszkolona i chce to zrobić. [ potrzebne źródło ]
Według American Heart Association rytm piosenki Bee Gees „ Stain' Alive ” zapewnia idealny rytm pod względem liczby uderzeń na minutę, który można wykorzystać do resuscytacji krążeniowo-oddechowej, która wynosi 104 uderzenia na minutę. Można też zanucić utwór Queen „ Another One Bites The Dust ”, który ma 110 uderzeń na minutę i zawiera zapadający w pamięć powtarzający się schemat perkusji. W przypadku osób z zatrzymaniem krążenia z przyczyn niezwiązanych z sercem oraz osób w wieku poniżej 20 lat standardowa RKO jest lepsza niż RKO polegająca wyłącznie na uciskaniu klatki piersiowej.
RKO w pozycji leżącej
Standardowa resuscytacja krążeniowo-oddechowa jest wykonywana z ofiarą w pozycji leżącej . RKO na brzuchu lub odwrócona CPR jest wykonywana na ofierze w pozycji na brzuchu , leżącej na klatce piersiowej. Osiąga się to poprzez obrócenie głowy na bok i ściśnięcie pleców. Dzięki odwróceniu głowy można zmniejszyć ryzyko wymiotów i powikłań spowodowanych zachłystowym zapaleniem płuc .
Aktualne wytyczne American Heart Association zalecają prowadzenie RKO w pozycji leżącej i ograniczają RKO na brzuchu do sytuacji, w których nie można obrócić pacjenta.
Ciąża
W czasie ciąży , gdy kobieta leży na plecach, macica może uciskać żyłę główną dolną i tym samym zmniejszać powrót żylny. Dlatego zaleca się, aby macica była przesunięta na lewą stronę kobiety. Można to zrobić, umieszczając poduszkę lub ręcznik pod jej prawym biodrem, tak aby znajdowała się pod kątem 15-30 stopni i upewniając się, że ich ramiona są płasko na ziemi. Jeśli to nie jest skuteczne, pracownicy służby zdrowia powinni rozważyć pilną histerotomię resuscytacyjną .
Obecność rodziny
Dowody ogólnie przemawiają za obecnością rodziny podczas resuscytacji krążeniowo-oddechowej. Obejmuje to RKO dla dzieci.
Inny
W warunkach szpitalnych korzystne mogą być uciśnięcia brzucha. Nie ma dowodów na korzyści przedszpitalne lub u dzieci.
Chłodzenie podczas RKO jest badane, ponieważ obecnie wyniki nie są jasne, czy poprawia wyniki.
Wewnętrzny masaż serca polega na ręcznym ściśnięciu samego odsłoniętego serca poprzez nacięcie chirurgiczne w jamie klatki piersiowej , zazwyczaj gdy klatka piersiowa jest już otwarta do operacji kardiochirurgicznej.
Nie wykazano, aby aktywne metody kompresji i dekompresji z wykorzystaniem mechanicznej dekompresji klatki piersiowej poprawiały wyniki leczenia zatrzymania krążenia.
RKO w przypadku zawału serca: Drogi oddechowe: Jeśli zostałeś przeszkolony w zakresie RKO po wykonaniu 30 uciśnięć klatki piersiowej, możesz udrożnić drogi oddechowe swojego dziecka, wykonując technikę uniesienia podbródka z pochyloną głową.
- Umieść palce na czole dziecka i delikatnie przechyl głowę dziecka na bok.
- Z drugiej strony drugą ręką delikatnie unieś policzki do przodu, aby udrożnić drogi oddechowe.
Korzystanie z urządzeń
Defibrylatory
Defibrylatory wytwarzają defibrylację (wstrząsy elektryczne), które mogą przywrócić normalne funkcjonowanie serca ofiary.
Niemniej jednak są one wskazane tylko w przypadku niektórych arytmii (nieprawidłowego bicia serca), w szczególności migotania komór (VF) i częstoskurczu komorowego bez tętna . Defibrylacja nie jest wskazana, jeśli pacjent jest przytomny lub ma prawidłowy puls. Defibrylacja nie jest również wskazana, jeśli serce całkowicie się zatrzymało, jak w przypadku asystolii lub aktywności elektrycznej bez tętna (PEA) . W takich przypadkach należy zastosować normalną RKO w celu natlenienia mózgu do czasu przywrócenia funkcji serca. Nieprawidłowo podane wstrząsy elektryczne mogą powodować niebezpieczne arytmie , takie jak migotanie komór (VF) .
Standardowym urządzeniem do defibrylacji, przygotowanym do szybkiego użycia poza placówkami medycznymi, jest automatyczny defibrylator zewnętrzny (AED), przenośne urządzenie o niewielkich rozmiarach (zbliżone do teczki), z którego może korzystać każdy użytkownik bez wcześniejszego przeszkolenia. To urządzenie wydaje nagrane instrukcje głosowe, które prowadzą użytkownika przez proces defibrylacji. Sprawdza również stan poszkodowanego, aby w razie potrzeby automatycznie zastosować wstrząsy elektryczne na odpowiednim poziomie. Inne modele są półautomatyczne i wymagają naciśnięcia przycisku przez użytkownika przed wywołaniem porażenia prądem.
Proces defibrylacji jest prosty, ale istnieją pisemne instrukcje dotyczące defibrylatorów , które wyjaśniają go krok po kroku.
Istnieje kilka urządzeń poprawiających RKO, ale tylko defibrylatory (stan na 2010 r.) okazały się lepsze niż standardowa RKO w przypadku zatrzymania krążenia poza szpitalem.
Urządzenia do pomiaru czasu CPR
Urządzenia do pomiaru czasu mogą być wyposażone w metronom (przedmiot noszony przez wiele załóg karetek), aby pomóc ratownikowi w osiągnięciu prawidłowego tempa. Niektóre urządzenia mogą również dawać przypomnienia o czasie wykonywania uciśnięć, wentylacji i zmiany operatorów.
Urządzenia do wspomagania manualnej resuscytacji krążeniowo-oddechowej
Nie stwierdzono, aby mechaniczne urządzenia do uciskania klatki piersiowej były lepsze od standardowych uciśnięć ręcznych. Ich użycie jest uzasadnione w sytuacjach, w których wykonywanie ręcznych uciśnięć nie jest bezpieczne, na przykład w poruszającym się pojeździe.
Wskazówki dźwiękowe i wizualne mogą poprawić jakość resuscytacji krążeniowo-oddechowej i zapobiec spadkowi częstości i głębokości uciśnięć, które występują naturalnie w przypadku zmęczenia. Aby uwzględnić tę potencjalną poprawę, opracowano szereg urządzeń pomagających udoskonalić technikę resuscytacji krążeniowo-oddechowej.
Przedmiotami tymi mogą być urządzenia do umieszczenia na klatce piersiowej, z dłońmi ratownika przesuwającymi się po urządzeniu, oraz wyświetlacz lub informacja zwrotna dźwiękowa podająca informacje o głębokości, sile lub szybkości, lub w formacie nadającym się do noszenia, takim jak rękawica. Kilka opublikowanych ocen pokazuje, że te urządzenia mogą poprawić skuteczność uciśnięć klatki piersiowej.
Oprócz użycia podczas rzeczywistej resuscytacji krążeniowo-oddechowej u ofiary zatrzymania krążenia, która polega na tym, że ratownik ma przy sobie urządzenie, urządzenia te mogą być również używane jako część programów szkoleniowych w celu doskonalenia podstawowych umiejętności wykonywania prawidłowych uciśnięć klatki piersiowej.
Urządzenia do prowadzenia automatycznej resuscytacji krążeniowo-oddechowej
Mechaniczna resuscytacja krążeniowo-oddechowa nie była tak często stosowana jak wentylacja mechaniczna ; jednak wzrasta stosowanie w warunkach przedszpitalnych. Urządzenia dostępne na rynku obejmują urządzenie LUCAS , opracowane w Szpitalu Uniwersyteckim w Lund, oraz AutoPulse . Oba używają pasów wokół klatki piersiowej, aby zabezpieczyć pacjenta. Pierwsza generacja LUCAS wykorzystuje napędzany gazem tłok i napędzaną silnikiem taśmę zaciskową, podczas gdy późniejsze wersje są zasilane bateryjnie.
Zautomatyzowane urządzenia mają kilka zalet: pozwalają ratownikom skupić się na wykonywaniu innych interwencji; nie męczą się i nie zaczynają wykonywać mniej efektywnych uciśnięć, tak jak robią to ludzie; są w stanie wykonywać skuteczne uciśnięcia w środowiskach o ograniczonej przestrzeni, takich jak karetki pogotowia ratunkowego , gdzie ręczne uciśnięcia są trudne, i pozwalają pracownikom karetki na bezpieczne przypięcie pasami zamiast stania nad pacjentem w pędzącym pojeździe. Jednak wadami są koszt zakupu, czas potrzebny na przeszkolenie personelu ratunkowego w zakresie korzystania z nich, przerwanie RKO w celu wdrożenia, możliwość nieprawidłowego zastosowania i potrzeba różnych rozmiarów urządzeń.
Kilka badań wykazało niewielką lub żadną poprawę wskaźników przeżycia, ale uznano potrzebę dalszych badań.
Aplikacje mobilne do udzielania instrukcji resuscytacji krążeniowo-oddechowej
Aby wesprzeć szkolenia i zarządzanie incydentami, na największych rynkach aplikacji opublikowano aplikacje mobilne. Ocena 61 dostępnych aplikacji wykazała, że wiele z nich nie jest zgodnych z międzynarodowymi wytycznymi dotyczącymi podstawowych zabiegów resuscytacyjnych, a wiele aplikacji nie jest zaprojektowanych w sposób przyjazny dla użytkownika. W rezultacie Czerwony Krzyż zaktualizował i zatwierdził swoją aplikację gotowości na wypadek sytuacji kryzysowych, która wykorzystuje zdjęcia, tekst i filmy, aby pomóc użytkownikowi. Brytyjska Rada Resuscytacji ma aplikację o nazwie Lifesaver, która pokazuje, jak wykonywać resuscytację krążeniowo-oddechową.
Wskaźnik efektywności
RKO dotlenia organizm i mózg, co sprzyja późniejszemu wykonaniu defibrylacji i zaawansowanych zabiegów resuscytacyjnych . Nawet w przypadku rytmu „niepodlegającego defibrylacji”, takiego jak aktywność elektryczna bez tętna (PEA), gdy defibrylacja nie jest wskazana, skuteczna RKO jest nie mniej ważna. Stosowana samodzielnie, RKO spowoduje kilka całkowitych wyzdrowień, chociaż wynik bez RKO jest prawie zawsze śmiertelny.
Badania wykazały, że natychmiastowa resuscytacja krążeniowo-oddechowa, po której następuje defibrylacja w ciągu 3–5 minut od nagłego zatrzymania krążenia VF , radykalnie poprawia przeżywalność. W miastach takich jak Seattle, gdzie szkolenie w zakresie resuscytacji krążeniowo-oddechowej jest szeroko rozpowszechnione, a personel ratownictwa medycznego szybko wykonuje defibrylację, wskaźnik przeżywalności wynosi około 20 procent dla wszystkich przyczyn i aż 57 procent, jeśli był świadkiem aresztowania „nadające się do wstrząsu”. W miastach takich jak Nowy Jork, bez tych zalet, wskaźnik przeżycia wynosi tylko 5 procent w przypadku aresztowania, którego świadkiem był szok. Podobnie wewnątrzszpitalna resuscytacja krążeniowo-oddechowa jest bardziej skuteczna, gdy zatrzymanie krążenia jest obserwowane przez świadków lub na OIOM-ie lub u pacjentów noszących monitory pracy serca, gdzie zatrzymanie krążenia jest natychmiast zauważane, jak pokazano w tabeli i na wykresie w dalszej części tego artykułu.
| CPR w amerykańskich szpitalach | USA, CPR poza szpitalami | |||||
|---|---|---|---|---|---|---|
| Razem w szpitalach | Źródło | RKO, gdy osoba postronna użyła AED* | Wszystkie aresztowania świadków z resuscytacją krążeniowo-oddechową, z defibrylatorem AED lub bez | Aresztowanie bez świadków z resuscytacją | Razem poza szpitalami | |
| Powrót spontanicznego krążenia ( ROSC ): | ||||||
| 2018 | 49% | 41,9% | 20,6% | 31,3% | ||
| Przeżycie do wypisu ze szpitala: | ||||||
| 2018 | 35% | 16,2% | 4,4% | 10,4% | ||
| 2017 | 25,6% | strona e381,e390, 2019 AHA | 33% | 16,4% | 4,6% | 10,4% |
| 2016 | 26,4% | p.e365, 2018 AHA | 32% | 17,0% | 4,7% | 10,8% |
| 2015 | 23,8% | strona e471, 2017 AHA | 32% | 16,7% | 4,6% | 10,6% |
| 2014 | 24,8% | strona e270, 2016 AHA | 32% | 16,7% | 4,9% | 10,8% |
| 2013 | 16,8% | 4,7% | 10,8% | |||
| 2012 | ||||||
| 2011 | 22,7% | P. 499, 2014 AHA | ||||
| 2010 | ||||||
| 2009 | 18,6% | P. 12, uzupełnienie Girotry | ||||
| 2008 | 19,4% | |||||
\* Dane dotyczące AED nie obejmują placówek służby zdrowia i domów opieki, w których pacjenci są bardziej chorzy niż przeciętnie.
Wydaje się, że u dorosłych RKO polegająca wyłącznie na uciśnięciach klatki piersiowej przez osoby postronne jest lepsza niż uciśnięcia klatki piersiowej z oddechami ratowniczymi. Resuscytacja krążeniowo-oddechowa z samymi uciskami może być mniej skuteczna u dzieci niż u dorosłych, ponieważ zatrzymanie krążenia u dzieci częściej ma przyczynę pozasercową . W prospektywnym badaniu z 2010 r. dotyczącym zatrzymania krążenia u dzieci (w wieku 1–17 lat) z powodu zatrzymania krążenia z przyczyny innej niż sercowa, wykonanie przez przypadkowych świadków konwencjonalnej RKO z oddychaniem ratowniczym dawało korzystny wynik neurologiczny po miesiącu częściej niż RKO z samym uciskaniem klatki piersiowej ( LUB 5,54). W przypadku zatrzymań z przyczyn sercowych w tej kohorcie nie było różnicy między tymi dwiema technikami (OR 1,20). Jest to zgodne z wytycznymi American Heart Association dla rodziców.
W przypadku wykonywania przez przeszkolonych ratowników 30 uciśnięć przerywanych dwoma wdechami wydaje się mieć nieco lepszy wynik niż ciągłe uciśnięcia klatki piersiowej z oddechami wykonywanymi podczas wykonywania uciśnięć.
Pomiar końcowo-wydechowego stężenia dwutlenku węgla podczas RKO odzwierciedla pojemność minutową serca i może przewidywać prawdopodobieństwo wystąpienia ROSC.
W badaniu dotyczącym resuscytacji krążeniowo-oddechowej w szpitalu w latach 2000-2008 59% osób, które przeżyły resuscytację, przeżyło ponad rok po wypisie ze szpitala, a 44% przeżyło ponad 3 lata.
Konsekwencje
Wykonanie resuscytacji krążeniowo-oddechowej jest zalecane jako pilna interwencja, gdy dana osoba nie oddycha, a zatem z pewnością umarłaby bez niej.
Wskaźniki przeżycia: w szpitalach w USA w 2017 r. 26% pacjentów poddanych resuscytacji przeżyło do wypisu ze szpitala. W 2017 roku w USA poza szpitalami 16% osób, u których obserwowano zatrzymanie krążenia, przeżyło do wypisu ze szpitala.
Od 2003 r. powszechne chłodzenie pacjentów po resuscytacji krążeniowo-oddechowej i inne ulepszenia zwiększyły przeżywalność i zmniejszyły upośledzenie umysłowe.
Dawstwo narządów
Dawstwo narządów jest zwykle możliwe dzięki resuscytacji krążeniowo-oddechowej, nawet jeśli resuscytacja nie ratuje pacjenta. W przypadku powrotu spontanicznego krążenia (ROSC) można rozważyć oddanie wszystkich narządów. Jeśli pacjent nie osiąga ROSC, a resuscytacja jest kontynuowana do czasu udostępnienia sali operacyjnej, nadal można rozważyć oddanie nerek i wątroby. W Stanach Zjednoczonych co roku przeszczepia się 1000 narządów od pacjentów, u których wykonano resuscytację krążeniowo-oddechową. Darowizny mogą być pobierane od 40% pacjentów, u których doszło do ROSC i późniejszej śmierci mózgu. Od każdego dawcy można pobrać do 8 narządów, a od każdego dawcy narządów pobiera się średnio 3 narządy.
Zdolności umysłowe
Zdolności umysłowe są mniej więcej takie same dla osób, które przeżyły przed i po RKO dla 89% pacjentów, na podstawie zliczeń przed i po 12 500 kodów kategorii wydajności mózgowej (CPC) pacjentów ze Stanów Zjednoczonych w badaniu CPR w latach 2000-2009. 1% więcej osób, które przeżyły, było w śpiączce niż przed RKO. 5% więcej potrzebowało pomocy w codziennych czynnościach. 5% więcej miało umiarkowane problemy psychiczne i nadal mogło być niezależnych.
Jeśli chodzi o resuscytację krążeniowo-oddechową poza szpitalami, kopenhaskie badanie przeprowadzone na 2504 pacjentach w latach 2007-2011 wykazało, że u 21% osób, które przeżyły, wystąpiły umiarkowane problemy psychiczne, ale nadal były niezależne, a 11% pacjentów, którzy przeżyli, miało poważne problemy psychiczne, więc potrzebowali codziennej pomocy. Dwóch pacjentów z 2504 zapadło w śpiączkę (0,1% pacjentów lub 2 z 419 osób, które przeżyły, 0,5%), a w badaniu nie śledzono czasu trwania śpiączki.
Większość osób w śpiączce zaczyna dochodzić do siebie w ciągu 2-3 tygodni. Wytyczne z 2018 r. dotyczące zaburzeń świadomości mówią, że nie jest już właściwe używanie terminu „trwały stan wegetatywny”. Zdolności umysłowe mogą nadal się poprawiać w ciągu sześciu miesięcy po wypisaniu ze szpitala iw kolejnych latach. W przypadku problemów długoterminowych mózgi tworzą nowe ścieżki, aby zastąpić uszkodzone obszary.
Urazy
Urazy spowodowane resuscytacją są różne. 87% pacjentów nie odnosi obrażeń podczas RKO. Ogółem urazy są spowodowane u 13% (dane z lat 2009-12) pacjentów, w tym złamania mostka lub żeber (9%), urazy płuc (3%) i krwawienia wewnętrzne (3%). Do urazów wewnętrznych zalicza się stłuczenie serca, krwiak osierdzia , powikłania górnych dróg oddechowych , uszkodzenia narządów jamy brzusznej − rany szarpane wątroby i śledziony, zator tłuszczowy, powikłania płucne − odma opłucnowa, krwiak jamy opłucnowej, stłuczenia płuc. Większość urazów nie miała wpływu na opiekę; tylko 1% osób, którym poddano RKO, doznało obrażeń zagrażających życiu.
Złamane żebra występują u 3% osób, które przeżyły do wypisu ze szpitala, i u 15% osób, które zmarły w szpitalu, przy średnim wskaźniku od 9% (dane z lat 2009-12) do 8% (1997-99). W badaniu z lat 2009-12 20% osób, które przeżyły, było w wieku powyżej 75 lat. Badanie przeprowadzone w latach 90. wykazało, że 55% pacjentów resuscytacyjnych, którzy zmarli przed wypisem ze szpitala, miało złamane żebra, a badanie przeprowadzone w latach 60. wykazało, że tak było u 97%; poziom wyszkolenia i doświadczenia uległ poprawie. Urazy płuc były spowodowane u 3% pacjentów, a inne krwawienia wewnętrzne u 3% (2009–2012).
Kości goją się w ciągu 1-2 miesięcy.
Chrząstka żebrowa pęka również w nieznanej liczbie dodatkowych przypadków, które mogą brzmieć jak łamanie kości.
Na rodzaj i częstotliwość urazów mogą mieć wpływ czynniki takie jak płeć i wiek. W przeprowadzonym w 1999 roku austriackim badaniu resuscytacji krążeniowo-oddechowej na zwłokach, przy użyciu maszyny, która naprzemiennie ściskała klatkę piersiową, a następnie wyciągała ją na zewnątrz, stwierdzono wyższy odsetek złamań mostka u kobiet (9 z 17) niż u mężczyzn (2 z 20) i stwierdzono ryzyko liczba złamań żeber rosła z wiekiem, choć nie powiedzieli, jak bardzo. Dzieci i niemowlęta mają niskie ryzyko złamań żeber podczas resuscytacji krążeniowo-oddechowej, z częstością mniejszą niż 2%, chociaż jeśli już się zdarzają, to zwykle są to złamania przednie i mnogie.
Tam, gdzie osoba postronna wykonuje RKO przez pomyłkę u osoby, u której nie doszło do zatrzymania krążenia, około 2% doznaje urazu (chociaż 12% odczuwa dyskomfort).
W przeglądzie z 2004 roku napisano: „Uraz klatki piersiowej jest ceną, którą warto zapłacić, aby osiągnąć optymalną skuteczność uciśnięć klatki piersiowej. Ostrożne lub bojaźliwe uciskanie klatki piersiowej może uratować kości w indywidualnym przypadku, ale nie życie pacjenta”.
Inne skutki uboczne
Najczęstszym działaniem niepożądanym są wymioty, które wymagają oczyszczenia ust, aby pacjenci nie mogli ich wdychać. Zdarzyło się to w 16 z 35 prób resuscytacji krążeniowo-oddechowej w badaniu przeprowadzonym w 1989 r. w hrabstwie King w stanie Waszyngton w USA.
Różnice w przeżywalności w zależności od wcześniejszej choroby, wieku lub lokalizacji
Wytyczne American Heart Association mówią, że wskaźniki przeżywalności poniżej 1% są „daremne”, ale wszystkie grupy przeżywają lepiej. Nawet wśród bardzo chorych pacjentów co najmniej 10% przeżywa: Badanie resuscytacji krążeniowo-oddechowej przeprowadzone na próbie szpitali w USA w latach 2001-2010, gdzie całkowity czas przeżycia wynosił 19%, wykazało 10% przeżywalności wśród pacjentów z rakiem, 12% wśród pacjentów dializowanych, 14% ponad wiek 80 lat, 15% wśród osób rasy czarnej, 17% wśród pacjentów mieszkających w domach opieki, 19% wśród pacjentów z niewydolnością serca i 25% wśród pacjentów monitorowanych poza OIOM. Inne badanie, przeprowadzone na pacjentach z zaawansowanym rakiem, wykazało te same 10% przeżycia, o których mowa powyżej. Badanie szwedzkich pacjentów w latach 2007–2015 z monitorami EKG wykazało, że 40% przeżyło co najmniej 30 dni po RKO w wieku 70–79 lat, 29% w wieku 80–89 lat, a 27% w wieku powyżej 90 lat.
Wcześniejsze badanie pacjentów Medicare w szpitalach w latach 1992–2005, w których całkowite przeżycie wynosiło 18%, wykazało 13% przeżycia w najbiedniejszych dzielnicach, 12% przeżycia w wieku powyżej 90 lat, 15% przeżycia w wieku 85–89 lat i 17% przeżycia w wieku 80–84. Szwedzcy pacjenci w wieku 90 lat lub starsi mieli 15% przeżycia do wypisu ze szpitala, 80-89 - 20%, a 70-79 - 28%.
Badanie pacjentów z hrabstwa King County WA, u których w latach 1999–2003 wykonywano resuscytację krążeniowo-oddechową poza szpitalami, gdzie łącznie 34% przeżyło do wypisu ze szpitala, wykazało, że wśród pacjentów z 4 lub więcej poważnymi schorzeniami przeżyło 18%; z 3 głównymi schorzeniami przeżyło 24%, a 33% osób z 2 poważnymi schorzeniami przeżyło.
Przeżycie mieszkańców domu opieki było badane przez kilku autorów i jest mierzone corocznie przez Rejestr zatrzymania krążenia w celu zwiększenia przeżycia (CARES). CARES donosi, że resuscytacja krążeniowo-oddechowa dotyczy obszaru obejmującego 115 milionów ludzi, w tym 23 ogólnokrajowych rejestrów, oraz poszczególnych społeczności w 18 innych stanach według stanu na 2019 r. Dane CARES pokazują, że w placówkach opieki zdrowotnej i domach opieki, w których dostępne i używane są AED, przeżycie wskaźniki są dwukrotnie wyższe niż średnia przeżywalności w domach opieki ogółem.
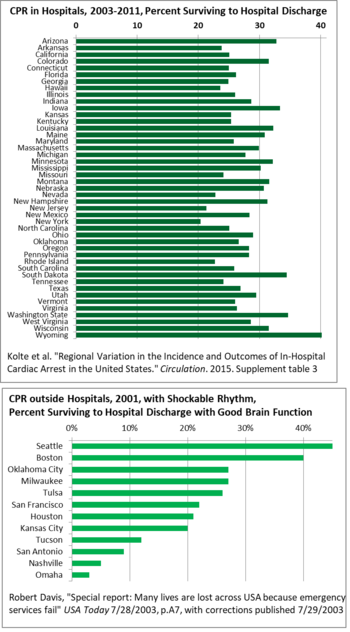
Geograficznie istnieje duże zróżnicowanie przeżywalności po resuscytacji krążeniowo-oddechowej w szpitalach w Stanach Zjednoczonych, od 40% w Wyoming do 20% w Nowym Jorku, więc jest miejsce na rozpowszechnienie dobrych praktyk, podnosząc średnie. W przypadku resuscytacji krążeniowo-oddechowej poza szpitalami przeżywalność różni się jeszcze bardziej w całych Stanach Zjednoczonych, od 3% w Omaha do 45% w Seattle w 2001 r. W tym badaniu uwzględniono tylko rytmy serca, które mogą reagować na wstrząsy defibrylatora (tachykardia). Główną przyczyną różnic było opóźnienie w niektórych obszarach między wezwaniem pogotowia ratunkowego a wyjazdem lekarzy, a następnie przyjazdem i leczeniem. Opóźnienia były spowodowane brakiem monitorowania i niedopasowaniem rekrutacji ludzi jako strażaków, chociaż większość wezwań ratunkowych, do których są przydzieleni, ma charakter medyczny, więc personel stawiał opór i opóźniał wezwania medyczne. Przepisy budowlane zmniejszyły liczbę pożarów, ale personel nadal uważa się za strażaków.
| Wskaźnik przeżycia grupy po lewej stronie | Średnie przeżycie w badaniu | Wskaźnik grupowy jako ułamek średniej | Wielkość próby podgrupy | Pacjenci | |
|---|---|---|---|---|---|
| Bieżąca suma, dorośli poza szpitalami | 10% | 10% | 1.0 | 79356 | 2018 |
| AED używany przez osobę postronną w zewnętrznych szpitalach dla dorosłych, a nie w placówkach służby zdrowia ani domach opieki | 35% | 10% | 3.3 | 1349 | 2018 |
| Dorośli poza szpitalami, świadkowie, z defibrylatorem AED lub bez | 16% | 10% | 1.6 | 39 976 | 2018 |
| Dorośli poza szpitalami, bez świadków | 4% | 10% | 0,4 | 39378 | 2018 |
| SZPITALE ZEWNĘTRZNE, RÓŻNE WARUNKI , King County WA | |||||
| 4-8 Główne warunki zdrowotne | 18% | 34% | 0,5 | 98 | 1999-2003 |
| 3 Główne warunki zdrowotne | 24% | 34% | 0,7 | 125 | 1999-2003 |
| 2 Główne warunki zdrowotne | 33% | 34% | 1.0 | 211 | 1999-2003 |
| 1 Poważny stan zdrowia | 35% | 34% | 1.0 | 323 | 1999-2003 |
| 0 Główne warunki zdrowotne | 43% | 34% | 1.3 | 286 | 1999-2003 |
| SZPITALE ZEWNĘTRZNE, DOMY SPOŁECZNOŚCI | |||||
| Domy opieki | 4,3% | 10,4% | 0,4 | 9105 | 2018 |
| Domy opieki | 4,1% | 10,4% | 0,4 | 8655 | 2017 |
| Domy opieki | 4,4% | 10,8% | 0,4 | 6477 | 2016 |
| Domy opieki | 4,4% | 10,6% | 0,4 | 5695 | 2015 |
| Domy opieki | 4,5% | 10,8% | 0,4 | 4786 | 2014 |
| Domy opieki | 5,0% | 10,8% | 0,5 | 3713 | 2013 |
| AED używany przez personel lub osobę postronną w domu opieki lub placówce zdrowia | 9,5% | 10,4% | 0,9 | 3809 | 2018 |
| AED używany przez personel lub osobę postronną w domu opieki lub placówce zdrowia | 10,1% | 10,4% | 1.0 | 3329 | 2017 |
| AED używany przez personel lub osobę postronną w domu opieki lub placówce zdrowia | 12,2% | 10,8% | 1.1 | 2229 | 2016 |
| AED używany przez personel lub osobę postronną w domu opieki lub placówce zdrowia | 10,0% | 10,6% | 0,9 | 1887 | 2015 |
| AED używany przez personel lub osobę postronną w domu opieki lub placówce zdrowia | 11,4% | 10,8% | 1.1 | 1422 | 2014 |
| Domy opieki, domy grupowe, mieszkania z opieką, King Co. WA | 4% | nie | nie | 218 | 1999-2000 |
| Domy opieki, Dania, najlepszy przypadek, 30 dni (świadek, osoba postronna RKO, AED przed szpitalem) | 8% | 23% | 0,3 | 135 | 2001-14 |
| Domy opieki w Danii żyją 30 dni | 2% | 5% | 0,4 | 2516 | 2001-14 |
| Domy opieki, Kopenhaga | 9% | 17% | 0,6 | 245 | 2007-11 |
| Domy opieki, Dania, ROSC | 12% | 13% | 0,9 | 2516 | 2001-14 |
| Domy opieki, Rochester, ROSC | 19% | 20% | 1.0 | 42 | 1998-2001 |
| . | |||||
| Bieżąca suma, wewnątrz szpitali | 26% | 26% | 1.0 | 26178 | 2017 |
| W SZPITALACH, MIESZKAŃCÓW DOMÓW OPIEKI | |||||
| Mieszkańcy domów pomocy społecznej, stan psychiczny CPC=3, niesamodzielni | 9% | 16% | 0,5 | 1299 | 2000-08 |
| Wykwalifikowana placówka pielęgniarska przed szpitalem | 12% | 18% | 0,6 | 10 924 | 1992-2005 |
| Mieszkańców Domu Pomocy Społecznej | 11% | 16% | 0,7 | 2845 | 2000-08 |
| Dom opieki lub inny poza domem | 17% | 19% | 0,9 | 34342 | 2001-10 |
| W SZPITALACH, OBCIĄŻENIE CHOROBĄ PRZEWLEKŁĄ , skala Deyo-Charlsona | |||||
| 3-33 najwyższe obciążenie | 16% | 18% | 0,9 | 94608 | 1992-2005 |
| 2 jakiś ciężar | 19% | 18% | 1.0 | 116401 | 1992-2005 |
| 1 niskie obciążenie | 19% | 18% | 1.0 | 145627 | 1992-2005 |
| 0 najniższe obciążenie | 19% | 18% | 1.0 | 77349 | 1992-2005 |
| W SZPITALACH, WARUNKI INDYWIDUALNE | |||||
| Niewydolność/niewydolność wątroby | 10% | 19% | 0,5 | 10154 | 2001-10 |
| Zaawansowany rak | 10% | 18% | 0,5 | 6585 | 2006-10 |
| Rak lub choroba krwi | 10% | 19% | 0,5 | 16640 | 2001-10 |
| Posocznica | 11% | 19% | 0,5 | 21057 | 2001-10 |
| Problemy psychiczne (CPC=3), zależne | 10% | 16% | 0,6 | 4251 | 2000-08 |
| Dializa | 12% | 19% | 0,6 | 5135 | 2001-10 |
| Zapalenie płuc | 14% | 19% | 0,7 | 18277 | 2001-10 |
| Niewydolność oddechowa | 16% | 19% | 0,8 | 57054 | 2001-10 |
| Zastoinowa niewydolność serca | 19% | 19% | 1.0 | 40362 | 2001-10 |
| Cukrzyca | 20% | 19% | 1.0 | 41154 | 2001-10 |
| Rozrusznik serca/ICD (wszczepiony kardiowerter-defibrylator) | 20% | 19% | 1.1 | 10386 | 2001-10 |
| W SZPITALACH MIEJSCE OPIEKI | |||||
| Niemonitorowane | 15% | 19% | 0,8 | 22 899 | 2001-10 |
| Oddział intensywnej terapii | 18% | 19% | 0,9 | 81176 | 2001-10 |
| Monitorowane, inne niż OIOM | 25% | 19% | 1.3 | 30100 | 2001-10 |
| Monitorowana, w wieku 90 lat lub starsza, Szwecja | 27% | 355 | 2007-15 | ||
| Monitorowana, 80–89 lat, Szwecja | 29% | 2237 | 2007-15 | ||
| Monitorowana, 70–79 lat, Szwecja | 40% | 2609 | 2007-15 | ||
| W SZPITALACH CECHY PACJENTÓW | |||||
| Pacjenci w wieku 90 lat lub starsi, Szwecja | 15% | 1008 | 2007-15 | ||
| Pacjenci w wieku 80–89 lat, Szwecja | 20% | 5156 | 2007-15 | ||
| Pacjenci w wieku 70–79 lat, Szwecja | 28% | 5232 | 2007-15 | ||
| Pacjenci w wieku 90 lat lub starsi | 12% | 18% | 0,7 | 34069 | 1992-2005 |
| Wiek pacjentów 85–89 lat | 15% | 18% | 0,8 | 62530 | 1992-2005 |
| Wiek pacjentów 80–84 lata | 17% | 18% | 0,9 | 91471 | 1992-2005 |
| Wiek pacjentów 75–79 lat | 19% | 18% | 1.0 | 98263 | 1992-2005 |
| Wiek pacjentów 70–74 lata | 21% | 18% | 1.1 | 84353 | 1992-2005 |
| Wiek pacjentów 65–69 lat | 22% | 18% | 1.2 | 63299 | 1992-2005 |
| Czarna rasa | 15% | 19% | 0,8 | 27246 | 2001-10 |
| <15 000 USD średniego dochodu w kodzie pocztowym pacjenta | 13% | 18% | 0,7 | 10626 | 1992-2005 |
| Średni dochód w wysokości 15–30 000 USD w kodzie pocztowym pacjenta | 18% | 18% | 1.0 | 87164 | 1992-2005 |
| W SZPITALACH WSTĘPNY RYTM SERCA PRZED ROZPOCZĘCIEM RKO | |||||
| Zatrzymany (asystolia) | 13% | 19% | 0,7 | 46856 | 2001-10 |
| Bezpulsacyjna aktywność elektryczna | 14% | 19% | 0,7 | 53 965 | 2001-10 |
| Inny | 24% | 19% | 1.3 | 7422 | 2001-10 |
| Migotanie komór (drżenie) / częstoskurcz komorowy (szybkie bicie serca) | 38% | 19% | 2.0 | 27653 | 2001-10 |
| Rak był również badany przez Champigneulle i wsp. w Paryżu. W 2015 roku zgłosili przeżycie po przyjęciu pacjentów na OIOM, a nie ogółem. Pacjenci OIOM z chorobą nowotworową mieli taką samą śmiertelność na OIOM i 6-miesięczną śmiertelność, jak dopasowani pacjenci OIOM bez raka. | |||||
| Państwo | Przeżycie do wypisu ze szpitala |
|---|---|
| USA | 24,7% |
| Wyoming | 40,2% |
| Waszyngton | 34,7% |
| Południowa Dakota | 34,5% |
| Iowa | 33,4% |
| Arizona | 32,8% |
| Luizjana | 32,3% |
| Minnesota | 32,2% |
| Montana | 31,6% |
| Kolorado | 31,5% |
| Wisconsin | 31,5% |
| New Hampshire | 31,3% |
| Maine | 30,9% |
| Nebraska | 30,7% |
| Missisipi | 30,2% |
| Massachusetts | 29,9% |
| Utah | 29,5% |
| Ohio | 29,0% |
| Indiana | 28,7% |
| Wirginia Zachodnia | 28,6% |
| Nowy Meksyk | 28,4% |
| Oregon | 28,3% |
| Pensylwania | 28,3% |
| Michigan | 27,7% |
| Teksas | 26,9% |
| Oklahoma | 26,6% |
| Wirginia | 26,3% |
| Floryda | 26,2% |
| Illinois | 26,0% |
| Vermont | 26,0% |
| Karolina Południowa | 25,9% |
| Maryland | 25,8% |
| Kansas | 25,4% |
| Kentucky | 25,4% |
| Kalifornia | 25,1% |
| Karolina Północna | 25,1% |
| Connecticut | 25,0% |
| Gruzja | 24,9% |
| Missouri | 24,1% |
| Tennessee | 24,1% |
| Arkansas | 23,8% |
| Hawaje | 23,6% |
| Nevada | 22,8% |
| Rhode Island | 22,7% |
| New Jersey | 21,3% |
| Nowy Jork | 20,4% |
Dystanazja
W niektórych przypadkach RKO można uznać za formę dystanazji .
Rozpowszechnienie
Szansa na otrzymanie reanimacji
Różne badania pokazują, że w przypadku zatrzymania krążenia poza domem osoby postronne w USA podejmują resuscytację w 14% do 45% przypadków, przy czym mediana wynosi 32%. Na całym świecie odsetek osób postronnych wykonujących RKO wynosi zaledwie 1%, a nawet 44%. Jednak skuteczność tej RKO jest zmienna, a badania sugerują, że tylko około połowa RKO świadka jest wykonywana prawidłowo. Jedno z badań wykazało, że członkom społeczeństwa, którzy przeszli w przeszłości szkolenie w zakresie resuscytacji krążeniowo-oddechowej, brakuje umiejętności i pewności siebie potrzebnych do ratowania życia. Autorzy raportu zasugerowali, że potrzebne są lepsze szkolenia, aby poprawić gotowość do reagowania na zatrzymanie krążenia. Czynniki wpływające na RKO świadka zdarzenia w przypadku zatrzymania krążenia poza szpitalem obejmują:
- Niedrogie szkolenie.
- Skierować szkolenie RKO do członków rodziny potencjalnego zatrzymania krążenia
- Należy uprościć i skrócić zajęcia z resuscytacji krążeniowo-oddechowej.
- Oferuj zapewnienie i edukację na temat resuscytacji krążeniowo-oddechowej.
- Dostarczaj jaśniejszych informacji o skutkach prawnych dla określonych regionów.
- Skoncentruj się na zmniejszeniu piętna i obaw związanych z prowadzeniem RKO przez świadków zdarzenia.
Istnieje związek między wiekiem a szansą na podjęcie resuscytacji. Młodsi ludzie są znacznie bardziej skłonni do podjęcia próby resuscytacji krążeniowo-oddechowej przed przybyciem pogotowia ratunkowego. Osoby postronne częściej wykonują RKO w miejscach publicznych niż w domu danej osoby, chociaż pracownicy służby zdrowia są odpowiedzialni za ponad połowę prób resuscytacji poza szpitalem. Osoby, które nie mają żadnego związku z tą osobą, są bardziej skłonne do wykonywania RKO niż członkowie ich rodzin.
Istnieje również wyraźny związek między przyczyną zatrzymania a prawdopodobieństwem podjęcia przez świadka reanimacji. Osoby nieprofesjonalne najprawdopodobniej podejmą resuscytację młodszych osób z zatrzymaniem krążenia w miejscu publicznym, jeśli ma to przyczynę medyczną; osoby zatrzymane z powodu urazu, wykrwawienia lub zatrucia rzadziej poddawane są resuscytacji krążeniowo-oddechowej.
Uważa się, że prawdopodobieństwo podjęcia resuscytacji jest większe, jeśli osoba postronna zostanie poproszona o wykonanie tylko elementu resuscytacji polegającego na uciśnięciu klatki piersiowej.
Pierwsze formalne badanie na temat uprzedzeń ze względu na płeć w przeprowadzaniu resuscytacji krążeniowo-oddechowej przez osoby publiczne w porównaniu z profesjonalistami zostało przeprowadzone przez American Heart Association i National Institutes of Health (NIH) i przeanalizowało prawie 20 000 przypadków w całych Stanach Zjednoczonych. Badanie wykazało, że kobiety są o sześć procent mniej podatne niż mężczyznom resuscytację postronną w przypadku zatrzymania akcji serca w miejscu publicznym, powołując się na tę różnicę jako „prawdopodobnie wynikającą z obawy przed fałszywym oskarżeniem o napaść na tle seksualnym ”.
Szansa na otrzymanie resuscytacji na czas
Resuscytacja krążeniowo-oddechowa może być skuteczna tylko wtedy, gdy zostanie rozpoczęta w ciągu 6 minut po ustaniu przepływu krwi, ponieważ po tym czasie dochodzi do trwałego uszkodzenia komórek mózgowych, gdy świeża krew napełni komórki, ponieważ komórki mózgowe przechodzą w stan uśpienia już po 4–6 minutach środowisku pozbawionym tlenu i dlatego nie może przetrwać ponownego wprowadzenia tlenu w tradycyjnej resuscytacji. Badania z użyciem kardioplegicznej dały 79,4% przeżywalności z odstępami zatrzymania krążenia wynoszącymi 72 ± 43 minuty, dla porównania, tradycyjne metody osiągają 15% przeżywalności w tym scenariuszu. Obecnie potrzebne są nowe badania, aby określić, jaką rolę przy tej nowej wiedzy odegrają resuscytacja krążeniowo-oddechowa, defibrylacja i nowe zaawansowane techniki stopniowej resuscytacji.
Godnym uwagi wyjątkiem jest zatrzymanie akcji serca, które występuje w połączeniu z narażeniem na bardzo niskie temperatury. Hipotermia wydaje się chronić poprzez spowolnienie procesów metabolicznych i fizjologicznych , znacznie zmniejszając zapotrzebowanie tkanek na tlen. Istnieją przypadki, w których RKO, defibrylacja i zaawansowane techniki ogrzewania ożywiły ofiary po dłuższych okresach hipotermii.
Społeczeństwo i kultura
Przedstawiona skuteczność
RKO jest często przedstawiana w filmach i telewizji jako bardzo skuteczna w resuscytacji osoby, która nie oddycha i nie ma krążenia.
Badanie z 1996 roku opublikowane w New England Journal of Medicine wykazało, że wskaźniki skuteczności resuscytacji krążeniowo-oddechowej w programach telewizyjnych wynosiły 75% w przypadku natychmiastowego krążenia i 67% przeżywalności do wypisu. Daje to ogółowi społeczeństwa nierealistyczne oczekiwania co do pomyślnego wyniku. Po zapoznaniu się z rzeczywistymi wskaźnikami przeżywalności odsetek pacjentów w wieku powyżej 60 lat pragnących resuscytacji krążeniowo-oddechowej w przypadku zatrzymania krążenia spada z 41% do 22%.
Szkolenie i etap CPR
Wykonywanie resuscytacji krążeniowo-oddechowej osoby, która normalnie oddycha, jest niebezpieczne. Te uciśnięcia klatki piersiowej powodują znaczny miejscowy tępy uraz , który grozi siniakami lub złamaniem mostka lub żeber . Jeśli pacjent nie oddycha, ryzyko to nadal istnieje, ale jest mniejsze niż bezpośrednie zagrożenie życia. Z tego powodu trening zawsze odbywa się z manekinem , takim jak dobrze znany model Resusci Anne .
Przedstawienie techniki resuscytacji krążeniowo-oddechowej w telewizji i filmie jest często celowo niepoprawne. Aktorzy symulujący wykonywanie RKO mogą zginać łokcie, sprawiając wrażenie ściskających, aby siła nie dotarła do klatki piersiowej aktora grającego pacjenta. [ potrzebne źródło ]
Oszustwo dotyczące samoresuscytacji
Forma „samodzielnej resuscytacji krążeniowo- oddechowej” określana jako „reanimacja na kaszel ” była przedmiotem fałszywego e-maila zatytułowanego „Jak przetrwać zawał serca w samotności”, w którym błędnie podano „ViaHealth Rochester General Hospital” jako źródło techniki . Rochester General Hospital zaprzeczył jakiemukolwiek związkowi z tą techniką.
„RKO przez kaszel” w sensie samoresuscytacji jest niemożliwe, ponieważ dominującym objawem zatrzymania krążenia jest utrata przytomności, która uniemożliwia kaszel.
American Heart Association (AHA) i inne organizacje zajmujące się resuscytacją nie popierają „CPR na kaszel”, co określa jako mylącą nazwę, ponieważ nie jest formą resuscytacji . AHA uznaje ograniczone uzasadnione użycie techniki kaszlu: „Ta technika kaszlu służąca do utrzymania przepływu krwi podczas krótkich zaburzeń rytmu była przydatna w szpitalu, szczególnie podczas cewnikowania serca . W takich przypadkach EKG pacjenta jest stale monitorowane, a lekarz jest obecny." Kiedy kaszel jest stosowany u przeszkolonych i monitorowanych pacjentów w szpitalach, wykazano, że jest on skuteczny tylko przez 90 sekund.
Nauka z filmu
W co najmniej jednym przypadku zarzucono, że resuscytacja krążeniowo-oddechowa wyciągnięta z filmu została wykorzystana do uratowania życia danej osoby. W kwietniu 2011 roku twierdzono, że dziewięcioletni Tristin Saghin uratował życie swojej siostrze, wykonując jej resuscytację po tym, jak wpadła do basenu, wykorzystując jedynie wiedzę na temat resuscytacji krążeniowo-oddechowej, którą zebrał z filmu Helikopter w dół .
Przedstawienie resuscytacji krążeniowo-oddechowej bez użycia rąk
Mniej niż 1/3 osób, u których wystąpiło zatrzymanie krążenia w domu, pracy lub w miejscu publicznym, wykonuje u nich resuscytację krążeniowo-oddechową. Większość osób postronnych obawia się, że może zrobić coś złego. W dniu 28 października 2009 r. American Heart Association i Ad Council uruchomiły publiczne ogłoszenie i witrynę internetową dotyczące resuscytacji krążeniowo-oddechowej, aby rozwiązać ten problem. W lipcu 2011 r. do witryny dodano nowe treści, w tym aplikację cyfrową, która pomaga użytkownikowi nauczyć się, jak wykonywać resuscytację krążeniowo-oddechową bez użycia rąk.
Historia
W XIX wieku dr HR Silvester opisał metodę (metodę Silvestera) sztucznej wentylacji, w której pacjent leży na plecach z rękami uniesionymi nad głowę w celu ułatwienia wdechu, a następnie przyciskany do klatki piersiowej w celu ułatwienia wydechu. Inna technika, zwana techniką Holgera Nielsena, opisana w pierwszym wydaniu Boy Scout Handbook w Stanach Zjednoczonych w 1911 roku, była formą sztucznej wentylacji, w której osobę kładziono twarzą w dół, z głową przechyloną na bok, opierając się na dłonie obu dłoni. [ potrzebne źródło ]
Dopiero w połowie XX wieku szersza społeczność medyczna zaczęła uznawać i promować sztuczną wentylację w postaci resuscytacji usta-usta połączonej z uciśnięciami klatki piersiowej jako kluczową część resuscytacji po zatrzymaniu krążenia . Ta kombinacja została po raz pierwszy zauważona w filmie szkoleniowym „The Pulse of Life” z 1962 roku, stworzonym przez Jamesa Jude , Guya Knickerbockera i Petera Safara . Jude i Knickerbocker wraz z Williamem Kouwenhovenem i Josephem S. Reddingiem niedawno odkryli metodę zewnętrznych uciśnięć klatki piersiowej, podczas gdy Safar współpracował z Reddingiem i Jamesem Elamem , aby udowodnić skuteczność resuscytacji metodą usta-usta. Pierwszą próbę przetestowania tej techniki wykonali na psie Redding, Safar i JW Pearson. Niedługo potem technika ta została wykorzystana do uratowania życia dziecka. Ich połączone odkrycia zostały zaprezentowane na dorocznym spotkaniu Maryland Medical Society 16 września 1960 r. W Ocean City i zyskały powszechną akceptację w ciągu następnej dekady, wspomagane przez wycieczkę wideo i wykłady, które odbyli. Peter Safar napisał książkę ABC resuscytacji w 1957 roku. W Stanach Zjednoczonych była ona po raz pierwszy promowana jako technika do nauki przez społeczeństwo w latach 70. XX wieku.
Resuscytację metodą usta-usta połączono z uciśnięciami klatki piersiowej, opierając się na założeniu, że aktywna wentylacja jest niezbędna do utrzymania natlenienia krążącej krwi, a połączenie to zaakceptowano bez porównywania jej skuteczności z samymi uciśnięciami klatki piersiowej. Jednak badania przeprowadzone w 2000 roku wykazały, że to założenie było błędne, w wyniku czego American Heart Association uznało skuteczność samych uciśnięć klatki piersiowej (patrz Tylko kompresja w tym artykule).
Metody resuscytacji krążeniowo-oddechowej nadal się rozwijały, a zmiany w 2010 roku obejmowały nacisk na stałą, szybką stymulację serca i zmniejszenie nacisku na aspekt oddychania. Badania wykazały, że osoby, u których wykonywano szybkie, ciągłe uciskanie klatki piersiowej wyłącznie sercem, mają o 22% większe szanse na przeżycie niż osoby poddawane konwencjonalnej resuscytacji obejmującej oddychanie. Ponieważ ludzie niechętnie podchodzą do resuscytacji metodą usta-usta, resuscytacja tylko przy klatce piersiowej prawie podwaja ogólne szanse na przeżycie, przede wszystkim zwiększając szanse na wykonanie resuscytacji.
Na zwierzętach
Możliwe jest prowadzenie resuscytacji krążeniowo-oddechowej na zwierzętach, w tym na kotach i psach. Zasady i praktyki są podobne do resuscytacji krążeniowo-oddechowej u ludzi, z wyjątkiem tego, że resuscytacja jest zwykle prowadzona przez nos zwierzęcia, a nie przez usta. RKO należy wykonywać tylko u nieprzytomnych zwierząt, aby uniknąć ryzyka ugryzienia; przytomne zwierzę nie wymagałoby uciśnięć klatki piersiowej. Zwierzęta, w zależności od gatunku, mogą mieć mniejszą gęstość kości niż ludzie, dlatego RKO może powodować osłabienie kości po jej wykonaniu.
Badania
Kategoria wydajności mózgowej (wyniki CPC) jest wykorzystywana jako narzędzie badawcze do opisywania „dobrych” i „złych” wyników. Poziom 1 jest świadomy i czujny z normalną funkcją. Poziom 2 to tylko lekka niepełnosprawność. Stopień 3 to umiarkowana niepełnosprawność. Stopień 4 to ciężka niepełnosprawność. Poziom 5 to śpiączka lub trwały stan wegetatywny. Poziom 6 to śmierć mózgu lub śmierć z innych przyczyn.
Zobacz też
- Dyrektywa o zaawansowanej opiece zdrowotnej
- Automatyczny defibrylator zewnętrzny (AED)
- Urządzenie progowe impedancji
- Zespół Łazarza , spontaniczna autoresuscytacja, gdy próby sztucznej resuscytacji zawiodły
- Powolny kod
Dalsza lektura
- Hazzard, Kevin (2022). American Sirens: The Incredible Story of Black Men, którzy zostali pierwszymi sanitariuszami w Ameryce . Nowy Jork: Hachette Books. ISBN 9780306926075 . OCLC 1291313033 .
- Olasveengen, TM; Mancini, ja; Perkins, GD; Avis, S.; Brooks, S.; Castrén, M.; Chung, SP; Considine, J.; Kuper, K.; Escalante, R.; Hatanaka, T.; Zawieszony, KK; Kudenczuk, P.; Lim, SH; Nishiyama, C.; Ristagno, G.; Semeraro, F.; Smith, CM; Smyth, MA; Vaillancourt, C.; Nolan, JP; Haziński, MF; Morley, PT (2020). „Podstawowe zabiegi resuscytacyjne u dorosłych: międzynarodowy konsensus w sprawie resuscytacji krążeniowo-oddechowej i doraźnej opieki sercowo-naczyniowej wraz z zaleceniami dotyczącymi leczenia” . Reanimacja . 156 : A35-A79. doi : 10.1016/j.resuscytacja.2020.09.010 . PMC 7576327 . PMID 33098921 .
Linki zewnętrzne
- RKO : wybory NHS
- Jak reanimować dziecko : NHS Choices